Пленка на глазу — как это называется и что делать? На глазу появилась пленка
Пленка на глазу: как лечить, причины, диагностика
Орган зрения человека — сложная и хрупкая система, подверженная различным болезням. Пленка на глазу может оказаться симптомом серьезного недуга. Это патологическое состояние называется птеригиумом. Вначале развития недуга человек может хорошо видеть, поскольку пленка закрывает лишь небольшую область роговицы. Ее появление возможно как у ребенка, так и у взрослого. Если не начать своевременное лечение, новообразование способно полностью закрыть зрачок, что может привести к слепоте.
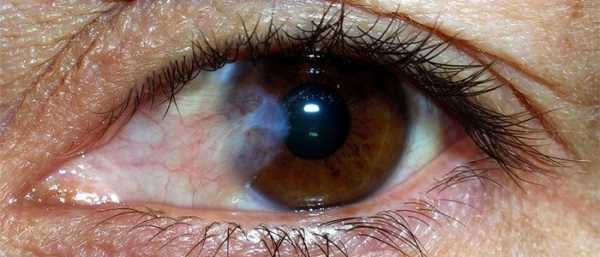
Причины возникновения
В составе слизистой оболочки глаза — подслизистая и эпителий. Одной из функций конъюнктивы является образование слезной жидкости. Работа железы слизистой заключается в ее увлажнении и защите от воздействий. Если продолжительное время конъюнктиву что-то раздражает, эпителий может трансформироваться. Начинается развитие соединительной ткани, и глаза закрывает прозрачная пленочка, которая мешает нормально жить, иногда двигается и отслаивается.
Существуют разные факторы, вследствие воздействия которых перед глазами растет и собирается белая пленка. Основные причины развития птеригиума:
- продолжительное воздействие УФ-лучей;
- конъюнктивит;
- синдром сухого глаза;
- рефракционные недуги;
- механические внешние воздействия (песок, пыль), которые усиливаются во время порывов ветра;
- катаракта;
- воспаление в зрительном нерве;
- глаукома;
- мигрень;
- продолжительное пребывание за компьютером;
- применение определенных медпрепаратов;
- инсульт;
- липодермоид;
- опухоль в мозге.
У младенцев
В период младенчества симптом может быть признаком развития дакриоцистита.Если пленкой покрываются глаза новорожденного, то возможно причина в том, что в слезном канале отсутствует проходимость. Болезнь называют дакриоциститом. Она бывает у 5% маленьких детей. Существуют следующие причины появления патологии:
- отсутствие слезного канала;
- аномальные процессы в протоках;
- повреждение лица младенца щипцами акушера при рождении.
Во время внутриутробного развития плода его носослезные протоки закупоривает желатинообразная пленка. Поэтому в дыхательные пути не происходит попадание околоплодных вод. Как правило, после рождения младенца пленочка прорывается. Если этот процесс отсутствует, проток остается закрытым. При таком патологическом состоянии возникают застойные явления.
Вернуться к оглавлениюГруппа риска
Пленка на глазах у человека может образоваться в любом возрасте. Наиболее часто глаза «плавают» у лиц, подверженных негативным внешним воздействиям. При постоянном воспалении конъюнктивной оболочки зрительного органа страдают сосуды, эпителий меняет форму, вследствие чего глаз постепенно затягивает пленка. Патология наиболее часто развивается у людей преклонного возраста и маленьких детей.
Вернуться к оглавлениюПроявление
Неприятные ощущения в больном зрительном органе ярче проявляются, если человек долго работает за компьютером.При возникновении пленки в уголках глаз появляется дискомфортное ощущение. Наиболее часто глаза мутнеют по утрам после сна или при длительном пребывании за компьютером. Иногда симптом проходит при усиленном моргании. В некоторых ситуациях мутный глаз нужно увлажнить и протереть. Когда правый или левый глаз заплыл и плохо видит, часто появляются следующие сопутствующие признаки:
- зуд и жжение в зрительных органах;
- пятна в глазах;
- повышенное светоощущение;
- общая слабость.
Такие симптомы могут быть не только признаками офтальмологического заболевания, но и проявлением отклонений центральной нервной системы. Поэтому обязательно нужно проконсультироваться с офтальмологом, а если необходимо, и с неврологом. Врачи направят на диагностическое обследование, поставят точный диагноз и назначат правильное лечение.
Вернуться к оглавлениюДиагностика
С помощью УЗИ предварительно поставленный диагноз быстро подтверждается.Во время диагностического обследования врач проводит офтальмоскопию — осмотр глазного дна. Пленочка в углу глаза немного блестит и похожа на целлофан, мешающий глазу нормально функционировать, и на первой стадии патология не всегда заметна. Для подтверждения диагноза проводится УЗИ зрительного органа. Структура и точные размеры птеригиума определяются с помощью оптической когерентной томографии. Для определения степени отечности сетчатки в центре, используют флюоресцентную ангиографию. Чтобы выяснить, как пленка влияет на зрительные функции, применяется решетка Амслера. В ней прямые линии кажутся волнистыми и изогнутыми.
Вернуться к оглавлениюСтепени развития недуга
Существуют следующие стадии развития патологического состояния, представленные в таблице:
| Степени | Описание симптоматики |
| Начальная | Отсутствие симптомов и проявлений болезни |
| Вторая | Возникает ощущение дискомфорта внутри глазницы, ухудшение зрительных функций, раздражение, рост новообразования, жжение, отек |
Как лечить?
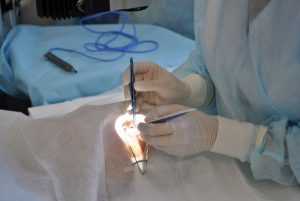 Кроме оперативного метода, другие способы терапии таким больным не помогут.
Кроме оперативного метода, другие способы терапии таким больным не помогут.Когда на левом или правом глазу появилась пленка, лечение медпрепаратами или нетрадиционными методами невозможно. Лекарств, способных убрать новообразование консервативными методами, не существует. Избавиться от болезни можно только с помощью хирургической операции. На начальном этапе развития болезни пленку не удаляют, за ее состоянием наблюдают. Если она увеличивается в размерах или пациенту становится хуже, необходимо незамедлительное назначение хирургического вмешательства.
Медлить не следует, поскольку операция довольно серьезная. Помимо этого, существуют риски появления рецидива. За сутки до оперативного вмешательства больному нужно подготовиться. Ему нельзя пить «Аспирин» и медикаменты, которые могут повлиять на кровь. Операция проходит с помощью местной анестезии. Врач до склеры иссекает пленку. В основном продолжительность операции составляет около 30 мин.
Для иссечения пленки используют следующие способы:
- лазер;
- скальпель.
Преимущества лечения лазером:
- прижигание кровеносных сосудов — во избежание кровотечений;
- отсутствие швов;
- реабилитация за короткое время;
- менее сильная боль после операции.
Послеоперационный период
После проведения вмешательства зрительный орган больного перевязывается.После проведения манипуляций на глаз пациенту врач накладывает повязку. Офтальмолог назначает глазные капли, чтобы предотвратить развитие воспаления. После операции врач наблюдает за состоянием пациента несколько часов. При возникновении сильной боли назначаются болеутоляющие медикаменты. На протяжении нескольких суток нельзя делать промывания водой прооперированного глаза. Важно помнить, что образование может возобновиться. Если желтая пленка опять появилась, нужно немедленно проконсультироваться с врачом.
Вернуться к оглавлениюЧем опасно?
При оперативном вмешательстве по удалению птеригиума могут возникнуть такие осложнения, как:
- повышение внутричерепного давления;
- инфекции;
- кровоизлияние в структуры сетчатки;
- отслаивание;
- прогрессирование катаракты.
Приблизительно у 10% пациентов, которых прооперировали, наблюдаются повторные образования пленки.
Вернуться к оглавлениюПрофилактические меры
Специальная профилактика отсутствует. Важен периодический осмотр у окулиста, желательно каждые полгода, особенно если пациент болен диабетической ретинопатией, тромбозом. Нужно помнить, что птеригиум — это серьезная патология, и если никак ее не лечить, могут развиться такие последствия, как ухудшение зрения, невозможность различать контуры объектов и даже потеря зрительных функций.
etoglaza.ru
Почему образуется пленка на глазах у человека: лечение и профилактика
Глаз – сложный, но хрупкий орган, нарушения в его работе проявляются, как потеря четкости зрения. Ощущение пелены на глазах может быть симптомом опасного заболевания, поэтому важно обратиться к врачу и выяснить его природу.
Помутнение в глазах, даже на короткий период, вызывает чувство беспокойства. Оно может продолжаться разное время и отличается интенсивностью. Чаще всего состояние возникает утром или после напряжения зрения в процессе работы за компьютером. В некоторых случаях ощущение пленки на глазу проходит после моргания, иногда требуется протирание и увлажнение глаз.
Это состояние зачастую сопровождается и другими симптомами:
- неприятное жжение и зуд;
- чувствительность к свету;
- появление «мушек» и пятен;
- слабость.
Пелена в комплексе с перечисленными признаками может оказаться сигналом не только начавшейся болезни органов зрения, но и нервной системы, поэтому необходимо посетить офтальмолога для установления правильного диагноза.
Появление пленки чаще наблюдается у пожилых людей. Это новообразование состоит из разросшейся ткани конъюнктивной оболочки. Патология называется – птеригиум.
На начальной стадии пленка заходит только на часть роговицы и не мешает зрению. Опасность болезни в том, что птеригиум растет, постепенно закрывая зрачок, а это уже приводит к слепоте. Пленка может появиться на одном глазу или сразу на двух.
Существует много факторов, провоцирующих появление новообразования:
- Долговременное воздействие ультрафиолета – болезнь более распространена среди жителей южных стран, где много солнечных дней и высокая интенсивность излучения.
- Ранящее механическое воздействие пыли, мелких частиц, песка. Эти негативные факторы усиливает ветер, раздражающий слизистую оболочку.
- Генетическая предрасположенность – патология может передаваться между родственниками внутри семьи.
- Частое воспаление конъюнктивита – слизистая оболочка поражается аденовирусами, бактериями, аллергическими раздражителями. Каждый воспалительный процесс оставляет рубцы и ведет к изменению структуры ткани.
- Долгое пребывание перед монитором компьютера вызывает сухость и раздражение слизистой.
Конъюнктива глаза имеет множество кровеносных сосудов и нервов, поэтому она остро реагирует на любое воздействие. Слизистая состоит из двух слоев: эпителий (верхний) и глубокий (подслизистый).
Конъюнктива выполняет защитную и увлажняющую функцию, внутри нее находятся железы, отвечающие за выработку слезной жидкости. При длительном воздействии негативных факторов ее эпителий трансформируется, соединительная ткань разрастается и появляется белая пленка на глазах у человека.
Кроме болезни птеригиум, пелену и размытость зрения вызывают следующие причины:
Непроходимость слезных каналов – основная причина, почему у малышей появляется пленка на глазах. Это редкое заболевание дакриоцистит, которое встречается у 5% младенцев.
Причины его возникновения:
- аномалия развития слезных протоков;
- отсутствие слезного канала;
- повреждение лица акушерскими щипцами.
В период внутриутробного роста носослезные пути ребенка перекрываются желатинообразной пленкой. Она не позволяет околоплодным водам попасть в дыхательные пути.
С первым криком новорожденного пленка должна порваться, а если этого не происходит, слезная протока остается закрытой. Патология приводит к застойным явлениям в слезном мешочке, вызывающим воспаление глаз.
Признаки дакриоцистита легко заметит не только педиатр, но и мама:
- слезы, текущие без плача;
- гнойные выделения в уголках глаз;
- покраснение и припухлость нижней части глаза.
Диагностировать болезнь и назначить лечение должен офтальмолог после осмотра новорожденного. Препараты назначаются для снятия симптомов воспаления. При терапии используется промывание антисептиками, глазные капли и массаж. По мере роста ребенка к 6-12 месяцам пленка должна порваться, если этого не произойдет, потребуется хирургический надрез.
Более редко причиной появления пленки служит липодермоид. Это подвижная светло-желтая эластичная складка, расположенная с наружной стороны глаза. Она является врожденной патологией, в течение жизни не увеличивается. Образование прочно связано со слезной железой, поэтому его удаление выполняется редко.
Офтальмологи различают две стадии развития пленки на зрительном органе человека:
Лечение пленки не проводится медикаментозными или народными средствами, препаратов для ее удаления не существует. Избавление от птеригиума возможно хирургическим путем.
На первой стадии заболевания офтальмолог не назначает операцию. Образование небольшого размера берется под наблюдение. При изменении состояния и размеров, немедленно назначается хирургическое вмешательство. На этой стадии затягивать с операцией нельзя, возрастает ее сложность, и существует высокий риск рецидива.
Подготовка к иссечению пленки начинается за сутки, с этого времени запрещено принимать аспирин и другие средства, разжижающие кровь. Операция выполняется скальпелем или лазером.
Последний вариант имеет существенные преимущества:
- лазер прижигает сосуды, исключая кровотечение;
- не требуется накладывать швы;
- реабилитация происходит быстрее;
- болевые ощущения меньше выражены.
Хирургическое или лазерное иссечение происходит под действием местной анестезии. Пленка отрезается до склеры, устранение образования занимает 30 минут.
После операции пациент носит на глазу повязку. Врач назначает специальные капли, исключающие развитие воспалительного процесса.
По окончанию операции больной остается на несколько часов под наблюдением. Если в этот период возникает сильная боль, необходимо сообщить доктору, который назначит обезболивающие средства. На несколько дней запрещено промывание глаз водой.
К сожалению, рецидивы птеригиума частое явление. При возникновении нового нароста следует снова обратиться к врачу.
К профилактическим мерам относится исключение факторов, провоцирующих рост пленки:
- ограждать глаза от солнечных лучей с помощью солнцезащитных очков;
- избегать попадания посторонних предметов;
- уменьшить время работы за монитором, делать перерывы каждый час.
4-women.ru
Появилась какая-то пленка на глазу — что делать?
Новообразование в уголку глаза в виде светлой пленки называется птеригиумом. Он состоит из тканей конъюнктивы, которые медленно разрастаются и покрывают роговицу. Это приводит к ухудшению зрения. Узнаем, из-за чего бывает птеригиум и как он лечится.
 Что такое птеригиум?
Что такое птеригиум?
Другое название этого офтальмологического недуга — крыловидный плеврит. Образуется он в углу глазной щели и по форме напоминает треугольник. Состоит он из тканей конъюнктивальной оболочки и имеет светло-серый цвет. Обнаружить новообразование может больной уже в самом начале его возникновения. Серая пленка с красными сосудами тянется от уголка глаза к зрачку, разрастаясь и постепенно попадая на роговую оболочку. Образуется она на одном или сразу на двух глазах.
Почему возникает птеригиум?
Точные причины образования пленки на глазу на сегодняшний день неизвестны. В любом случае птеригиум развивается вследствие воздействия каких-либо раздражителей на конъюнктиву. 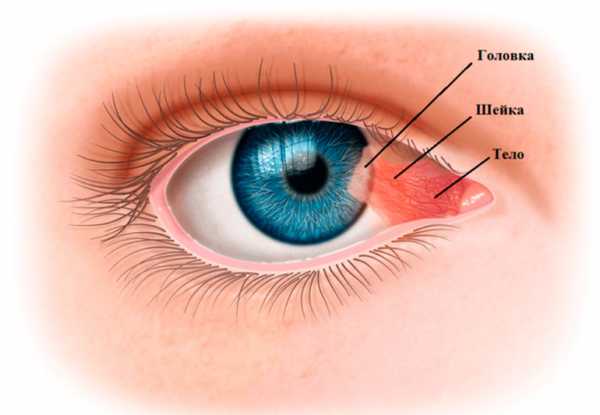 Ученые выделяют несколько факторов, которые располагают к образованию крыловидного плеврита и способствуют его росту. В их числе:
Ученые выделяют несколько факторов, которые располагают к образованию крыловидного плеврита и способствуют его росту. В их числе:
- Наследственная предрасположенность.
- Ультрафиолетовое воздействие на глаза.
- Частое пребывание на ветру.
- Негативное влияние компьютеров и гаджетов.
- Воспаление конъюнктивы.
- Инородное тело, попадающее в глаз.
Зачастую от птеригиума страдают люди пожилого возраста, но четко обозначенной группы риска нет. Крыловидный плеврит появляется на глазах у людей всех возрастов.
Стадии и формы птеригиума
Есть две стадии этой болезни. На первой нет никаких симптомов, никакого дискомфорта новообразование не доставляет. На второй стадии появляются зуд, жжение, отек. Глаза краснеют и слезятся. Зрение при этом ухудшается. Человек постоянно ощущает присутствие постороннего предмета в глазу.Птеригиум бывает стационарным, когда он не разрастается в течение длительного времени, и прогрессирующим, при котором наблюдается быстрый рост пленки.
Лечение птеригиума
Лечится крыловидный плеврит консервативным и хирургическим способами. Если пленка не затрагивает зрачок, она обычно не удаляется. Пациенту назначаются глазные капли и другие препараты. Когда новообразование сильно разрослось, проводится операция по его удалению. Удаление пленки осуществляется различными методами, в том числе с помощью лазера. Операция проходит быстро и безболезненно.
Чем опасен крыловидный плеврит?
Патология способна привести к сильному ухудшению зрения. Кроме того, на роговице могут образоваться рубцы, что приводит к ее истончению. Очень редко новообразование становится злокачественным. Если птеригиум возникает часто, то в результате множественных хирургических операций может произойти сращение конъюнктивы с веком. Не исключено появление бельма на роговой оболочке. В редких случаях крыловидный плеврит приводит к косоглазию.
www.linzy.ru
Катаракта пленка на глазу — Rblinevo.Ru
Лечение бронхита народными средствами
Бронхит — воспаление слизистой оболочки бронхов. Возбудителями болезни являются бактерии и вирусы. Бронхит бывает острым и хроническим. Симптомы острого бронхита: Наблюдается резкий сухой
кашель, который усиливается по ночам. Смягчается кашель после выделения слизи через несколько дней. Симптомы хронического бронхита: Наблюдается постоянный кашель, при этом выделяется много слизи особенно по утрам. По мере того как болезнь прогрессирует, затруднения дыхания усиливается, особенно после физических нагрузок. Из-за-за низкого уровня кислорода крови, при прогрессировании бронхита, кожа часто приобретает синий оттенок. Иногда наблючаются опухлость и отечность всего тела. Осложнениями бронхита могут стать: эмфизема легих, застойная недостаточность и острая задержка дыхания.
Бронхитом чаще заболевают ослабленные дети. При неосложненном течении длительность заболевания составляет 1-2 недели.
Народное лечение бронхита
- Для лечения бронхита используют паровые с отваром трав, соды ингаляции. А также растирания межлопаточного пространства и грудины согревающими мазями (скипидарная, «звездочка»). Растирания проводят с первого дня заболевания, а ингаляции начинать после 3 дня заболевания. Очистить 3 головки чеснока. Разрезать с кожурой 5 лимонов, достать из них косточки. Затем чеснок и лимоны перекрутить на мясорубке. Чесночно-лимонную смесь залить 1 л холодной кипяченой водой и дать настояться смеси 5 дней в холодном темном месте. После процедить и отжать смесь. Пить при болезнях легких и бронхов 3 раза в день по 1 ст.л. за 20 мин. до еды как рассасывающее средство. При бронхите у ребенка можно использовать ароматерапию: вдыхать ребенку масла хвойных пород деревьев, розмарина, шалфея, лимона и чабреца. Рецепт Ванги от бронхита: В головке красного репчатого лука, очищенного от шелухи, сделайте углубление, в которое насыпьте 1 ч. л. сахарного песка. Ежедневно, пока не выздоровеет, ребенок должен съедать приготовленную таким образом небольшую головку лука. Возьмите 6 крупных долек чеснока, разотрите в кашицу, смешайте со 100 гр сливочного масла и мелко нарезанным укропом. 3 раза в день намазывайте полученное масло на хлеб и запивайте чаем из чабреца. Такое масло помогает даже при воспалении легких Смешайте в соотношении 1:1:2 по весу натертые на мелкой терке репчатый лук, яблоки, добавьте мед. Для лечения бронхита у ребенка давайте ему пить такую смесь не менее семи раз в день. При бронхите у ребенка, чашку геркулеса залейте 5 чашками кипятка, варите на медленном огне 3 мин. Процедите через сито и теплым отваром поите малыша Для вкуса добавьте меда, если нет аллергии у малыша. От бронхита
Через мясорубку пропустите 3 лимона без косточек, добавьте 1 ст. измельченных ядер грецких орехов, 300 г кашицы из листьев алоэ, 200 г красного вина Кагор, 500 г меда, 500 г несоленого сливочного масла. Все компоненты хорошо перемешайте и принимайте во время обострения 3 раза в день за 30 мин. до еды. Храните в закрытой непрозрачной посуде в холодильнике.
Источник: http://www.svoylekar.ru/zabolevaniya-glaz-i-rasstrojstva-zreniya/90
КАТАРАКТА
Более подробная информация о катаракте для пациентов и врачей (Сосновский В.В.)
Назад | Содержание | Вперед | Страница 11 из 13 |
Лечение катаракты
Осложнения хирургии катаракты
Операция экстракции катаракты. выполненная опытным хирургом. представляет собой простую, быструю и безопасную операцию. Тем не менее, это не исключает возможности развития ряда осложнений .
Все осложнения хирургии катаракты можно разделить на интраоперационные (произошедшие во время операции ) и послеоперационные. Последние, в свою очередь, в зависимости от сроков возникновения, подразделяются на ранние и поздние. Частота развития послеоперационных осложнений составляет не более 1-1,5% случаев.
Ранние послеоперационные осложнения :
Воспалительная реакция это ответная реакция глаза на операционную травму. Во всех случаях профилактику этого осложнения начинают на завершающих этапах операции с введения стероидных препаратов и антибиотиков широкого спектра действия под конъюнктиву.
При не осложненном течении послеоперационного периода на фоне противовоспалительной терапии симптомы ответной реакции на хирургическое вмешательство исчезают через 2-3 дня: полностью восстанавливается прозрачность роговицы, функция радужки, становится возможным проведение офтальмоскопии (картина глазного дна становится четкой).
Кровоизлияние в переднюю камеру – редкое осложнение. связанное с прямой травмой радужки во время операции или травматизацией ее опорными элементами искусственного хрусталика. Как правило, на фоне проводимого лечения кровь рассасывается за несколько дней. При неэффективности консервативной терапии проводится повторное вмешательство: промывание передней камеры, при необходимости дополнительная фиксация хрусталика .
Подъем внутриглазного давления в раннем послеоперационном периоде может быть связан с несколькими причинами: «засорением» дренажной системы вискоэластиками (специальные вязкие препараты, используемые на всех этапах операции с целью защиты внутриглазных структур, в первую очередь роговицы) при неполном их вымывании из глаза ; продуктами воспалительной реакции или частицами вещества хрусталика ; развитием зрачкового блока.
При подъеме внутриглазного давления назначают закапывание капель, лечение которыми обычно бывает эффективным. В редких случаях требуется дополнительная операция — пункция (прокол) передней камеры и ее промывание.
Нарушение правильного положения оптической части искусственного хрусталика может отрицательно сказываться на функциях оперированного глаза. К смещению ИОЛ приводят неправильная ее фиксация в капсульном мешке, а также несоразмерность величины капсульного мешка и размеров опорных элементов хрусталика .
При незначительном смещении (децентрации) линзы у пациентов появляются жалобы на быструю утомляемость после зрительных нагрузок, нередко появляется двоение при взгляде вдаль, могут быть жалобы на неприятные ощущения в глазу. Жалобы, как правило, не постоянные и исчезают после отдыха. При значительном смещении ИОЛ (0,7- 1 мм ) больные ощущают постоянный зрительный дискомфорт, имеется двоение преимущественно при взгляде вдаль. Щадящий режим зрительной работы не дает эффекта. При развитии подобных жалоб требуется повторное хирургическое вмешательство. заключающееся в исправлении положения ИОЛ.
Дислокация хрусталика – полное смещение ИОЛ либо кзади, в полость стекловидного тела, либо кпереди, в переднюю камеру. Тяжелое осложнение. Лечение заключается в проведении операции витрэктомии. подъема хрусталика с глазного дна и повторной его фиксации. При смещении линзы кпереди манипуляция более простая – повторное заведение ИОЛ в заднюю камеру с возможной ее шовной фиксацией.
Отслойка сетчатки. Предрасполагающие факторы: близорукость, осложнения во время операции, травма глаза в послеоперационном периоде. Лечение чаще всего хирургическое (операция пломбирования склеры силиконовой губкой или витрэктомия ). При локальной (небольшой по площади) отслойке возможно проведение отграничительной лазеркоагуляции разрыва сетчатки.
Поздние послеоперационные осложнения:
Вторичная катаракта. В капсульном мешке находится искусственный хрусталик. На задней капсуле многочисленные шары Эльшнига.
«Окно» в задней капсуле хрусталика после проведения ИАГ-лазерной капсулотомии
Отек макулярной области сетчатки – одно из осложнений при вмешательствах на переднем сегменте глаза. Частота возникновения макулярного отека после факоэмульсификации существенно ниже, чем после традиционной экстракапсулярной экстракцией катаракты. Чаще всего это осложнение возникает в сроки от 4 до 12 недель после операции .
Риск развития макулярного отека повышается при наличии в прошлом травмы глаза. а также у пациентов с глаукомой, сахарным диабетом, воспалением сосудистой оболочки глаза и др.
Вторичная катаракта — довольно распостраненное позднее осложнение хирургии катаракты. Причина формирования вторичной катаракты состоит в следующем: оставшиеся не удаленными в ходе операции клетки эпителия хрусталика преобразуются в хрусталиковые волокна (так, как это происходит в процессе роста хрусталика ). Однако эти волокна являются функционально и структурно неполноценными, неправильной формы, не прозрачными (так называемые клетки-шары Адамюка-Эльшнига). При их миграции из зоны роста (область экватора) в центральную оптическую зону формируется помутнение, пленка, которая снижает (иногда весьма значительно) остроту зрения. Кроме того, снижение остроты зрения может быть обусловлено естественным процессом фиброза капсулы хрусталика. происходящего через некоторое время после операции .
Для профилактики формирования вторичной катаракты применяются специальные приемы: «полировка» капсулы хрусталика с целью максимально полного удаления клеток, выбор ИОЛ специальных конструкций и многое другое.
Вторичная катаракта может сформироваться в сроки от нескольких месяцев до нескольких лет после операции. Лечение заключается в проведении задней капсулотомии – создания отверстия в задней капсуле хрусталика. Проведение этой манипуляции освобождает центральную оптическую зону от помутнений. позволяет лучам света свободно проникать внутрь глаза. значительно повышает остроту зрения .
Капсулотомия может быть проведена путем механического удаления пленки хирургическим инструментом. либо с помощью лазера. Последний способ предпочтительнее, поскольку не сопровождается введением инструмента внутрь глаза .
Однако лазерный метод лечения вторичной катаракты (ИАГ-лазерная капсулотомия) имеет и ряд недостатков, ключевым из которых является возможность повреждения излучением лазера оптической части искусственного хрусталика. Кроме того, к проведению лазерной процедуры имеется ряд четких противопоказаний.
Как хирургическая. так и лазерная капсулотомия – манипуляция. проводимая в амбулаторных условиях. Удаление вторичной катаракты – процедура, позволяющая за несколько минут вернуть пациенту высокую остроту зрения при условии сохранности нейро-рецепторного аппарата сетчатки и зрительного нерва.
© ООО «Центр диагностики и хирургии заднего отдела глаза»
® Все права защищены соответствующим законодательством.
Операция катаракты — единственный вариант лечения катаракты
Операция удаления катаракты. является одним из самых распространённых хирургических вмешательств в целом. Это единственный вариант лечения прогрессивной катаракты (помутнение хрусталика). В процессе микрохирургической операции. производится удаление помутневшего хрусталика и его замена на искусственный. Хирургическое лечение катаракты почти всегда обеспечивает практически полное восстановление зрения.
Найти специалистов в области Катаракта
Катаракта: определение
Катарактой называют помутнение глазного хрусталика. Как и всё в нашем организме, глазной хрусталик тоже подвержен нормальному процессу старения, который ведёт и к тому, что он в течение жизни становится мутнее. Это происходит у каждого человека в своём темпе, причём определённые лекарственные препараты, а также курение или глазные травмы, могут ускорить процесс помутнения хрусталика и, следовательно, наступления катаракты. Чаще всего эта болезнь бывает обусловлена возрастом, поэтому её также называют старческой катарактой. Возрастная катаракта возникает обычно у людей старше 60 лет. Лишь в редких случаях она бывает врождённой.
Болезнь воспринимается вначале как тонкая пелена на глазах, которая со временем становится всё более плотной. Часто заболевшие катарактой становятся более чувствительны к свету. Иногда у них на короткое время улучшается острота зрения, потому что рефракция глаза может измениться. Однако это положительное изменение будет сведено на нет помутнением хрусталика при прогрессировании болезни. Если помутнение хрусталика прогрессирует и острота зрения за счёт этого заметно ухудшается, операция удаления катаракты является единственной возможностью лечения.
Катаракта
Катаракта видео
Помутнение хрусталика, причины заболеваемости, факторы риска, лечение
Катаракта это помутнение хрусталика глаза. Хрусталик глаза, как правило, ясный. Он действует как биологическая линза, составляя важную часть светопреломляющего аппарата глаза, фокусирует свет, по мере того, как он проходит к задней стенке глаза.
До 45 лет, форма линзы глаза человека может меняться. Это позволяет глазу фокусироваться на объекте, будь то близко или далеко. В процессе старения организма белки в хрусталике начинают разрушаться, и он становится мутным. Видимое глазом изображение становится размытым. Это состояние известно как катаракта.
Причины катаракты
— Хирургия глаза
— Слишком большое воздействие ультрафиолета (солнечный свет)
Во многих случаях причины катаракты неизвестны, но иногда дети рождаются с ней, это так называемая врожденная катаракта.
Симптомы катаракты
Катаракта развивается медленно и безболезненно. Зрение в пораженном глазе или глазах медленно ухудшается. Слабое помутнение хрусталика часто возникает после 60 лет, но это обычно не вызывает проблем со зрением. В возрасте 75 лет, у большинства людей есть катаракта, ухудшающая их зрение.
Визуальные проблемы могут включать в себя следующие изменения:
— Чувствительность к яркому свету
— Потеря интенсивности цвета, цвета могут быть менее интенсивными или пожелтевшими
— Проблемы восприятия формы или разница между оттенками цвета
Катаракта обычно приводит к снижению зрения даже при дневном свете. Большинство людей с катарактой имеют аналогичные изменения в обоих глазах, хотя один глаз может видеть хуже, чем другой. Многие люди с этим заболеванием имеют лишь незначительные изменения зрения.
Катаракта: осложнения. Катаракта осложнения
Выздоровление после операции по удалению катаракты проходит спокойно у 98% пациентов. Осложнения, умеренные или серьезные – довольно редкие явления, но требующие медицинского внимания.
Все осложнения хирургии катаракты подразделяются на 2 категории: послеоперационные и интраоперационные (те, которые возникли в процессе операции).
В процессе хирургии катаракты в глаз может быть занесена инфекция. Некоторые инфекции приводят к тому, что пациент лишается не только зрения, но и собственно глаза. Сведение риска к минимуму возможно при использовании до операции и во время нее антибиотиков. Если воспаление внешнее – вылечить его можно быстро, но если инфекция развивается в самом глазу, возможно, потребуется дополнительное хирургическое вмешательство.
Увеличивают вероятность появления внутриглазной инфекции выделения из разреза. В некоторых случаях необходимы дополнительные швы, но чаще достаточно наложения давящей повязки, способствующей заживлению.
Удаление хрусталика с последующим наложением слишком тугих швов может стать причиной астигматизма – неправильного изгиба роговицы. Но часто этот недуг проходит по мере того, как глаз заживает и спадает опухоль. В некоторых случаях даже наблюдается уменьшение степени астигматизма за счет изменения изгиба роговицы глаза.
Еще одно возможное осложнение хирургии катаракты – кровоизлияние внутри глаза. Встречается оно редко, поскольку надрез или прокол не затрагивает кровеносных сосудов. Тем не менее, кровоточащая сосудистая оболочка глаза может стать причиной потери зрения, поэтому относиться к подобному осложнению нужно очень серьезно.
Загрузка.
Удаление катаракты опасно и вероятностью повышения внутриглазного давления – вторичной глаукомой. Это заболевание лечится медикаментозно, но в некоторых отдельных случаях требуется хирургическое вмешательство.
Осложнения могут проявиться спустя 2-3 месяца после экстракции. К примеру, могут воспалиться ткани желтого пятна сетчатки. Это явление получило название кистоидного отека пятна. Оно характеризуется затуманенностью зрения и требует радикальных методов лечения и специального анализа при обследовании.
Некоторые осложнения могут возникнуть даже через год после проведения операции. Речь идет об отслоении сетчатки, которое может быть вызвано остатками стекловидного геля.
Среди самых распространенных осложнений после хирургического лечения катаракты помутнение остаточной оболочки (капсулы, оставленной в глазу для поддержания искусственной линзы). Такое явление называют посткатарактой, но оно вовсе не говорит о том, что катаракта образовалась снова. Это всего лишь помутнение поверхности мембраны, устранить которое можно с помощью лазера. Процедура проходит быстро и безболезненно. К этому же осложнению приведет и неполное удаление хрусталиковых масс при хирургии катаракты. В этом случае периоду восстановления после операции могут сопутствовать еще и такие болезни, как иридоциклит и глаукома.
Для снижения риска возникновения осложнений операцию проводят сначала на одном глазу, а через определенное время на другом.
При такой болезни как катаракта, осложнения могут возникнуть не только после хирургического вмешательства, но и в процессе созревания недуга. Да и сама катаракта может стать осложнением других болезней, к примеру, сахарного диабета.
Не стоит недооценивать недуг. Даже незрелая катаракта может нанести непоправимый вред зрению. Чтобы избежать преждевременного развития болезни, нужно проводить регулярную профилактику и периодически посещать офтальмолога. И ни в коем случае не отказываться от лечения, даже осложненная катаракта при удалении хрусталика и замене его искусственной линзой не сможет лишить человека зрения. Однако чем раньше начато лечение, тем меньше риск возникновения различных осложнений. 95% пациентов, принявших решение бороться с катарактой, смогли вернуть себе былую остроту зрения.
Источник: http://zrenie100.com/oslozhneniya/katarakta-oslozhneniya-posle-operatsii.html
Причины и лечение птеригиума глаза
Оглавление: [ скрыть ]
Птеригиум глаза – это заболевание, которое характеризуется появлением новообразования на глазах пациента. Чаще всего оно возникает со стороны внутреннего угла глаза. Состоит пленка из измененных тканей конъюнктивы глаза. Медленно это новообразование может увеличиваться в размерах. Если пленка на глазах небольшая, то больному она не приносит неудобств, резкость зрения не изменяется. Но когда она начинает расти, то закрывает большую часть роговицы.
Причины образования поражения
Точных причин появления на глазу пленки назвать нельзя. Но есть определенное факторы, которые способствуют развитию заболевания. Чем больше человек находится под влиянием вредоносных факторов, тем больше риск, что пленка будет расти дальше. На рост новообразования влияет:
- Ультрафиолетовое излучение. Чаще всего болезнь поражает жителей жарких стран.
- Факторы, которые могут раздражать глаз (пыль, пыльца, мелкий мусор).
- Частое пребывание на ветру (раздражение зрительного аппарата).
- Генетическая предрасположенность (если заболевание передается по наследству).
- Негативное излучение от компьютера (длительное пребывание перед монитором).
- Предрасположенность к воспалению конъюнктивы.
- затуманенное зрение и ухудшение ночного зрения,
- мелькание перед глазами полосок, штрихов, пятен,
- повышенная чувствительность к яркому свету,
- трудности при чтении мелкого шрифта, шитье,
- двоение в глазах и искажение рассматриваемых предметов,
- ослабление цветового восприятия,
- сложность при подборе очков.
Нет особой категории больных, которые бы четко входили в группу риска. Недуг поражает пациентов независимо от их пола или возраста. Птеригиум начинает развиваться, когда на зрительный аппарат происходит постоянное воздействие негативных факторов. Если у человека часто воспалена конъюнктива, то происходит негативное воздействие на сосуды.
Когда воздействие регулярное и длительное, то деформации начинает подвергаться эпителий наружной оболочки глаза. Соединительная ткань начинает разрастаться благодаря проникновению в роговицу фибробластов. В итоге на глазу больного появляется пленка.
Существует 2 стадии недуга. На первой симптомы заболевания практически отсутствуют, и пациент не чувствует изменений. На второй стадии у человека возможен отек зрительного аппарата, зуд, раздражение, жжение, ухудшение зрения.
Птеригиум имеет 2 формы. Стационарная форма подразумевает, что нарост не изменяется в размерах длительное время. Прогрессирующая разновидность подразумевает активный рост новообразования.
Оно становится заметно невооруженным глазом, а острый угол пленки наплавлен к зрачку. Поражает недуг как 1, так и 2 глаза сразу.
Вернуться к оглавлению
Лечение заболевания
Медикаментозное лечение при появлении подобного заболевания бессильно, и врачом не назначается. Если пленка на глазах незначительного размера и оперировать ее не стоит, то за ней наблюдают, определяют, растет ли новообразование или нет, как быстро оно прогрессирует. Если пленка начинает расти, то ее необходимо удалить. Это возможно сделать только хирургическим путем.
Такая операция проводится квалифицированным врачом под местной анестезией. Предварительно пациенту закапывают пораженный глаз специальным раствором.
Хирургическое вмешательство подразумевает устранение хирургом самого нароста на зрительном аппарате. Для того чтобы у пациента не случился рецидив, в область воздействия вместо вырезанного участка вставляют специальный трансплантат. Его вырезают из другого участка конъюнктивы.
Для того чтобы избежать рецидива, врач может назначить противоопухолевые антибиотики. Реабилитационный период после такого хирургического вмешательства длится недолго. На протяжении 48 часов область воздействия должна быть накрыта специальной повязкой. Для того чтобы быстрее ушел отек, можно использовать капли, которые пропишет вам врач.
Устраняется птеригиум в основном при помощи лазера. Длительной такой процедуры занимает не более получаса. Принцип хирургического вмешательства очень прост. Лазером необходимо устранить растущую пленку до склеры. Преимущество операции в том, что лазер не просто устраняет нарост, но и прижигает разрывы кровеносных сосудов, кровь перестает поступать к пленке, и вероятность рецидива сводится к минимуму.
В этом случае пациенту также необходимо некоторое время ходить с повязкой и обязательно использовать противовоспалительные капли. К операции необходимо подготовиться. В этот день больному запрещено принимать аспирин и любые коагулянты. После того как операция будет проведена, человеку необходимо остаться в больнице на несколько часов.
Это необходимо для того, чтобы врач смог проследить за его состоянием здоровья в послеоперационный период. Если человек испытывает болезненные ощущения на протяжении реабилитационного периода, то об этом нужно сообщить врачу. Он выпишет обезболивающее.
Источник: http://zdorovyeglaza.ru/lechenie/pterigium-glaza.html
Катаракта глаза. Помутнение хрусталика
Что такое катаракта глаза?
Катаракта — одно из самых распространенных заболеваний органа зрения среди людей преклонного возраста. Почти половина населения земного шара старше 40 лет страдает от этого недуга. Хрусталик глаза — это прозрачная внутриглазная линза, которая располагается между радужкой и стекловидным телом, пропускающая и преломляющая световые лучи, фокусируя их на сетчатке. В молодом возрасте хрусталик человека прозрачен и эластичен, может менять свою форму, мгновенно "настраивая резкость", за счет чего глаз одинаково хорошо видит и вдали, и вблизи. С возрастом глазной хрусталик постепенно утрачивает свою эластичность и прозрачность, становится более плотным и мутнеет. Частичное или полное помутнение хрусталика называется катаракта глаза.
Причины возникновения катаракты
Причины глазной катаракты условно можно разделить на внутренние и внешние. К внутренним причинам возникновения катаракты глаза можно отнести нарушение питания тканей глаза, обусловленное возрастом, заболевания организма, такие как диабет, некоторые заболевания глаз, например глаукома, наследственные особенности организма или обменные нарушения. Внешние причины катаракты могут быть связаны с лучевым и радиационным воздействием или травмой глаза.
Возрастная катаракта встречается чаще всего. В результате старения организма увеличивается плотность хрусталика, и он мутнеет. Такая глазная катаракта может возникнуть уже в возрасте 40-45 лет.
Врожденная катаракта глаза развивается в детском возрасте и связана с наследственной патологией (25-33%) или патологией хрусталика, возникшей при внутриутробном развитии эмбриона.
Травматическая катаракта может возникнуть в любом возрасте. Сильный удар, порез, прокол, термический или химический ожог могут привести к помутнению хрусталика.
Диабетическая катаракта возникает как осложнение сахарного диабета. Диабетическая катаракта характеризуется быстрым развитием помутнения в хрусталиках обоих глаз.
Несмотря на столь различные причины, болезнь катаракта характеризуется сходными жалобами пациентов, имеет одинаковые симптомы и методы диагностики. Поэтому в дальнейшем мы будем рассматривать катаракту глаза на примере возрастной катаракты.
Симптомы катаракты. Признаки катаракты
Возрастная катаракта наиболее часто встречается у пациентов с катарактой. В результате старения организма хрусталик глаза становится плотным и мутнеет. Такая глазная катаракта может появиться уже после 40 лет, при этом Вы можете заметить или, наоборот, даже и не подозревать, что у Вас развивается катаракта глаза, что зависит от размеров и расположения помутнений хрусталика.
Описывая симптомы катаракты, следует вспомнить анатомию глаза, что позволит Вам лучше понять суть заболевания. В принципе, устройство глаза весьма похоже на устройство фотоаппарата. В фотоаппарате есть объектив, состоящий из системы линз, которые фокусируют изображение на фотопленку. В человеческом глазу роль объектива выполняют две преломляющие линзы — роговица и хрусталик глаза, а роль фотопленки выполняет сетчатка, на которую попадает изображение, которое по волокнам зрительного нерва передается в мозг. Именно так выглядит упрощенная схема зрения.
Катаракта – это помутнение хрусталика глаза, одной из двух важнейших линз в глазном "объективе", в связи с чем изображение просто не фокусируется на сетчатке. И в зависимости от стадии катаракты пациент может видеть все в густом тумане или не видеть совсем — только свет и движение. Если катаракта локализуется на периферии хрусталика, то Вы не ощутите никаких значимых изменений в качестве зрения. Если же помутнение хрусталика локализуется в центре, то Вы можете заметить, что предметы вокруг видны нечетко, размыто. При центральном расположении помутнений хрусталика симптомы катаракты глаза весьма характерны — на ярком свету, когда зрачок сужается, и весь свет идет через центр хрусталика, человек видит плохо, а в более темное время суток, в сумерках или в помещении, когда зрачок расширяется, становится видно лучше, так как часть света идет через периферические отделы хрусталика, которые остаются прозрачными. Также симптомы катаракты могут проявляться в двоении изображения и светобоязни. При этом болезнь катаракта может развиваться как на одном, так и на обоих глазах.
Как правило, катаракта глаза развивается постепенно, хрусталик постепенно становится все мутнее, и человек видит в тумане, который становится все гуще и гуще. Зрачок, который в норме выглядит черным, может побелеть, стать серым или приобрести желтоватый оттенок. Иногда, к счастью довольно редко, глазная катаракта развивается очень быстро, почти мгновенно, сопровождается резким увеличением размеров хрусталика, что приводит к закрытию путей оттока внутриглазной жидкости из глаза, повышению внутриглазного давления и болям. Так протекает "набухающая" катаракта, которая требует срочного хирургического лечения. Во всех остальных случаях признаки катаракты проявляются постепенно, в связи с чем пациенты обращаются к офтальмологу в уже развитой стадии заболевания.
Первые признаки катаракты индивидуальны для каждого человека, но чаще всего наблюдаются такие, как:
Источник: http://www.ophthalm.com/content/Katarakta.php
[2768] после операции (катаракта)
Здравствуйте! На правом глазу была катаракта.
8 августа мне сделали у вас операцию. Рекомендации выполняла неукоснительно. Но появилась опять как бы пленка перед глазом, какое-то помутнение. Наш окулист сказала, что возможна вторичная катаракта, выписала тауфон в оба глаза (прокапать всю упаковку, потом капли составные (рибофлавин + аскорбинка + калий и еще что-то), а потом опять тауфон, а потом к ней на прием. Прав ли наш врач? Беспокоюсь, потому что врач Балабина в МНТК в Москве лечила мне полтора месяца кровоизлияние, потом сказала, что у меня катаракта и предписала ждать ее полного созревания, выписав множество лекарств. А ведь сейчас созревания катаракты не ждут?!
С уважением, Ксения Мазлова.
Автор: Ксения Вопрос задан: 02/10/2006 19:49:18
[1] Помутнение задней капсулы (также известное как вторичная катаракта) возможно после операции по удалению катаракты. Его частота зависит от многих факторов, в том числе от возраста и наличия сопутствующего сахарного диабета. О Вашем относительно молодом возрасте мне приходится судить по подписи (без отчества) и логину в адресе электронной почты, а о диабете предполагать, исходя из упоминаемого Вами факта кровоизлияния.
Но если попытаться уйти от предположений, должен сказать, что частота развития «вторичной катаракты» не зависит от того, на какой стадии была удалена катаракта (на самом деле, в настоящее время нет никакого смысла ждать полного созревания катаракты). «Вторичную катаракту» при ее объективной и субъективной значимости можно достаточно легко устранить с помощью небольшой лазерной процедуры. Если Вы оперировались в нашей клинике, то при необходимости в проведении лазерной дисцизии задней капсулы в первые 6 месяцев после операции она проводится бесплатно.
Также стоит добавить, что фраза «наш окулист сказала, что возможна вторичная катаракта» навевает на мысль о неуверенности Вашего окулиста в диагнозе. Это имеет значение, поскольку зрение после операции по удалению катаракты может ухудшаться по разным относительно трудно диагностируемым в поликлинических условиях причинам — например, в результате кистозного отека макулы или прогрессирования астигматизма. Если ситуация разворачивается на фоне диабета, то как причину ухудшения зрения в первую очередь нужно предполагать усугубление состояния глазного дна.
Вывод: надо полноценно обследоваться — либо у нас, либо в другом серьезном учреждении.
Автор: moderator Отправлено: 04/10/2006 00:15:33
[2] Здраствуйте. Можно ли считать что фиброз задней капсулы хрусталика это гистологически из себя предстовляет соединительный ткань. И можно ли его лечить такими препаратами как квинакс в рекомендациях которого отмечено вторичная катаракта.
Автор: Анна Отправлено: 20/02/2007 18:49:45
Источник: http://www.websight.ru/conf/addanswer.php?id=2768
Пленка на глазах у кота
Причины появления
У всех котов присутствует третье веко, которое обычно остается незаметным во время бодрствования питомца. Поэтому его появление в повседневности вызывает беспокойство и зачастую требует посещения ветеринарной клиники. Когда эта перепонка становится видна, это указывает на то, что она недостаточно или чрезмерно увлажнена, глаза не до конца очищаются от попадающей в них пыли и нарушена функциональность пленки.
Существуют две степени выпадения третьего века :
Почему развивается протрузия
Протрузия может появляться, когда в глаз попадает инородное тело или он травмируется, например, во время драки между котами. При этом заболевание чаще присутствует на одном глазу, и хозяин наблюдает, как постепенно глаз питомца покрылся белой пленкой. Одновременно с этим у питомца появляется ощущение рези в глазу, болезненность и жжение, из-за чего трет лапами мордочку, чтобы избавиться от раздражителя. Если не начать лечение при этом, то велика вероятность бактериального инфицирования. В том случае появляются гнойные выделения из глаза, а конъюнктива становится красной.
Нередко образование протрузии наблюдается при конъюнктивите, когда яркие клинические признаки в виде гнойных выделений еще не появились. При этом у кота конъюнктива глаза становится ярко красной и наблюдается слезоточивость, а уголки глаз закрыты пленкой. Вместе с этим у него присутствует резь и зуд в глазах, животное чаще трет мордочку и ведет себя беспокойно. Инфекция обычно поражает один глаз, но при умывании кот переносит заболевание из пораженного глаза в здоровый.
Когда у кота на глазах появилась пленка, хозяин может задуматься о патологии нервной системы. При этом протрузия сопровождается суженным зрачком на пораженном органе зрения, незначительно выраженным опущением верхнего века. Такая проблема требует срочного посещения ветеринара, поскольку может являться проявлением серьезной патологии.
Если в уголках глаз есть пленка у кота, стоит задуматься о возможной протрузии при глистной инвазии. Этот признак встречается не только в тех случаях, когда паразиты находятся непосредственно в глазу, но и когда они находятся в кишечнике. При этом состояние питомца нарушается, он быстро теряет вес, плохо питается, начинается диарея или рвота, поднимается температура тела и через некоторое время начинает портиться и выпадать шерсть.
Почему развивается пролапс
Когда глаза кошки наполовину закрыты пленкой говорят о пролапсе третьего века. При этом кот ощущает дискомфорт и у него постепенно ухудшается зрение, вплоть до полной его потери. Причина развития такой степени болезни может быть связана как с патологией самого органа зрения, так и с заболеваниями нервной системы или желудочно-кишечного тракта, сниженным иммунитетом питомца, или с изломом мигательной перепонки по мере взросления котенка.
Некоторые породы кошек даже имеют генетическую предрасположенность к выпадению третьего века, что происходит зачастую в течение первого года жизни. А в связи с гипертрофией мигательной пленки происходит её постоянное трение о роговицу, раздражающее слизистую последней. При этом котята с такой травмой начинают тереть мордочку, желая избавиться от неприятного ощущения.
Пленка у кошек на глазах нередко связана с воспалением, когда перепонка становится отечной, развивается её гиперемия и пролапс. Это все причиняет дискомфорт питомцу, и он чаще умывается.
Пролапс развивается и при ожогах агрессивными химическими веществами или термических ожогах, которые травмируют не только конъюнктиву, но и роговицу глаза. Пораженные ткани при этом отечные, покрасневшие, наблюдается слезотечение и кот ощущает жжение и выраженную болезненность в глазах. Он начинает вести себя беспокойно, потряхивать головой и тереть мордочку. Наиболее опасны ожоги химического происхождения, поскольку они нередко травмируют глубоко расположенные ткани и осложняются бактериальной инфекцией.
Особенность ожогов и в том, что тяжесть травмы можно оценить только на второй-третий день с момента ее получения. Поражается чаще только один глаз.
В случае если у котенка неправильно развивается хрящевая ткань, может наблюдаться излом мигательной перепонки, который не подлежит восстановлению. При этом третье веко утрачивает свои функциональные способности.
Выпадение третьего века возможно и при ринотрахеите, когда болезнь находится в начальной стадии или в легкой форме. При этом у котенка наблюдается ринит и подъем температуры тела, он становится апатичным, плохо ест или вовсе отказывается от еды.
Иногда причиной появления патологии является аденома перепонки, которая похожа на розовое или красное новообразование в уголке глаза, которое постепенно растет, покрывая глаз. У кота при этом отмечается слезотечение, подъем температуры, ухудшается общее состояние, он становится агрессивным и не может полностью закрыть пораженный глаз.
В чем отличие третьего века от катаракты
Нередко хозяева путает момент, когда у котенка глаза заплывают пленкой с патологиями, вроде кератита или, особенно, катаракты. В этом случае у питомца нет пленки на глазах, они лишь становятся мутными, что и вызывает иллюзию появления пленки сверху.
При катаракте глаз имеет блеклый голубой или серый оттенок, который нередко ассоциируют с «туманом» или «дымом», а поверх глаза никаких образований не наблюдается.
Лечение болезни
Важный вопрос для любого владельца, столкнувшегося с тем, что появилась пленка на глазах у кота – что делать дальше и как лечить? Варианты действий зависят от причины :
- Если в глаз четвероногого друга попало какое-то химическое вещество – его промывают холодной водой.
- Если попало инородное тело – его необходимо убрать, не повредив роговицу.
- Если наблюдается бактериальный конъюнктивит – нужно антибактериальная терапия, в виде капель.
- Если развилась аденома – её нужно удалить хирургическим путем.
- сбалансированный рацион питомца;
- дополнительные источники витаминов и минералов для любимца;
- регулярный уход за глазами кота в виде промывания растворами, рекомендуемыми специалистом;
- систематический ветеринарный контроль;
- профилактика и борьба с паразитарными болезнями.
Даже если известна причина патологии – лучше обратиться к ветеринару, который сможет назначить правильное лечение в соответствии с этиологией болезни, которое не навредит питомцу еще больше, что возможно при домашней самостоятельной борьбе с недугом. Особенно опасно начинать промывать глаза питомцу растворами рекомендуемыми знакомыми, которые не могут уточнить необходимую концентрацию и не гарантируют того, что препарат не ухудшит ситуацию.
© shutterstock
Профилактика недуга
Невозможно со стопроцентной гарантией избежать какого-либо заболевания. Но чтобы снизить риск столкновения с такой ситуацией, когда глаза кошки затянуты пленкой, можно использовать ряд профилактических мероприятий:
Источник: http://koshkamurka.ru/4886-plenka-na-glazah-u-kota.html
rblinevo.ru












